Weder verlängert Schulmedizin die Lebenserwartung, noch verkürzt sie die Krankheitsdauer. Mit ihrer wissenschaftlichen Evidenz ist es, entgegen vielfacher Überzeugung, tatsächlich nicht weit her. Lediglich vier Prozent etablierter operativer und medikamentöser Therapien weisen gemäß Cochrane-Untersuchung einen soliden Patientennutzen auf. Der Arzt und Medizinaufklärer Gerd Reuther führt in einem spannenden Vortrag durch die Medizin-Historie. Er beleuchtet den Umstand, dass kein Ärztestreik jemals einen Anstieg der Todeszahlen bedingte – mitunter war sogar das Gegenteil der Fall. Er zeigt auf, nach welchen Kriterien Operationen, Arzneimittel und Medizinprodukte eingeführt werden. Stellt das Ausmaß der Befangenheit und Korruption – Stichwort: Interessenkonflikt – dar. Und beschreibt die vielseitige Evidenz-Manipulation im Detail, sodass nachvollziehbar wird, weshalb in Deutschland jeder Dritte an einer medizinischen Behandlung verstirbt.
Dr. Gerd Reuther ist Facharzt für Radiologie und war 1992 einer der jüngsten Chefärzte Deutschlands. Als Chefarzt war er an insgesamt drei Kliniken tätig, darunter in Wien, wo er extern habilitierte. Seine Unzufriedenheit mit dem medizinischen System nahm im Laufe der Zeit überhand, sodass er 2014 mit 55 Jahren seine klinische Tätigkeit beendete. In seinem „zweiten medizinischen Leben“ widmet sich der erfolgreiche Buchautor und Referent der Medizinaufklärung. Nach seinen Werken „Die Kunst, möglichst lange zu leben“, „Der betrogene Patient“, „Heilung Nebensache“ und „Letzte Tage“ erschien kürzlich das gemeinsam mit seiner Gattin, der Historikerin Dr. Renate Reuther verfasste Buch „Hauptsache Panik“. Dieses beleuchtet die Gefährlichkeit der Seuchen in Europa neu und fokussiert auf die Diskrepanz zwischen Fakten und offiziellen Verlautbarungen: „So manche Epidemie wurde aufgebauscht oder gar erfunden. Quarantäne war oft ein brutales Herrschaftsinstrument. Medizinische Maßnahmen beendeten keine einzige Epidemie.“
Lesen Sie dazu auch
- Dr. Gerd Reuther: „Die Medizin strebt Gesundheitsschäden von Patienten bewusst an“
- Dr. Gerd Reuther: Die Selbstheilung ist einfach kein Geschäftsmodell
- Dr. Gerd Reuther: „Impfungen haben keine einzige Erkrankung zum Verschwinden gebracht“
und hören Sie Reuthers im September 2021 auf Einladung der Initiative Studenten Stehen Auf gehaltenen Vortrag „Wie evidenzbasiert ist die Schulmedizin?“. Er bespricht Themen, die Medizinstudenten an den Hochschulen in dieser Form nicht zu hören bekommen werden – weil Hochschulen grundsätzlich befangen sind, sich selbst zu kritisieren.
Der Vortrag sowie die Fragen der Studenten und deren Beantwortung werden im Folgenden mit den Worten Dr. Reuthers zum Nachlesen wiedergegeben (Hervorhebungen und Zwischentitel durch Redaktion).
Der Begriff „evidenzbasierte Medizin“ wurde erst 1991 geprägt
Die Überzeugung der Schulmedizin sowie auch der Bevölkerung lautet: Die Medizin ist überlebenswichtig, weil sie absolut wissenschaftlich ist. Im Gegensatz zur Komplementärmedizin, welche die nicht oder nur am Rande an den Hochschulen vertretenen medizinischen Fachbereiche wie Homöopathie, Ayurveda, physikalische Maßnahmen etc. umfasst, bietet die Schulmedizin zu weitgehend 100 Prozent wissenschaftlich basierte Diagnosen und Therapien an. Alternative Mittel können etwa im Zuge einer Erkältung probiert werden. Ist man jedoch richtig krank, benötigt man die Schulmedizin. Aber ist diese Überzeugung auch gerechtfertigt?
Der Begriff „Schulmedizin“ geht auf den Begründer der Homöopathie, den deutschen Arzt Samuel Hahnemann zurück und ist seitdem etabliert für Hochschulmedizin. Die Hochschulmedizin hat ihre Anfänge im Europa des 13. Jahrhunderts. An den Universitäten wurden erste medizinische Fakultäten gegründet. Der Arzt erschien in kirchlicher Tracht. Eine Begutachtung des Patienten, so die damalige Ansicht, ist nicht nötig, da im Wesentlichen alles am Harn diagnostiziert werden kann. Heute ist dies anders. Der Arzt besucht den Patienten am Krankenbett, spricht mit ihm. Anschließend werden wissenschaftliche Diagnosen und Therapien erstellt.

Wann bekam die Schulmedizin den Charakter einer Wissenschaft? Ein früher Vorläufer war der flämische Arzt und Universalwissenschaftler Johan Baptist von Helmont. Er forderte im frühen 17. Jahrhundert wissenschaftliche Studien zwischen unterschiedlichen Behandlungen, inklusive einer Art Randomisierung und der Frage nach den Schäden, welche durch die Medizin gesetzt wird:
“Wir wollen zweihundert oder fünfhundert arme Leute, die an Fieber, Brustfellentzündung und dergleichen leiden, aus den Spitälern, Lagern oder sonst wo holen. Wir wollen sie in zwei Gruppen aufteilen und sodann die Würfel entscheiden lassen, welche Hälfte mir und welche Euch zufällt … Dann werden wir ja sehen, wie viele Begräbnisse jeder von uns auszurichten hat.”
Johan Baptist von Helmont
Dieser Ansatz war jedoch nur Vision. Es wurden keine derartigen Studien durchgeführt. Stattdessen „therapierte“ man mit Aderlässen, Klistieren und Brechmitteln, ohne einen wissenschaftlichen Hintergrund dieser Behandlungen auszumachen. „Es hat nicht interessiert. Man ging davon aus, dass diese Therapien nützen,“ erklärt Reuther. Mit Evidenz wurde sich erst relativ spät befasst:
- 1721 fand die erste verbürgte statistische Auswertung einer Behandlung statt. Im Zuge einer Pockenepidemie in Boston kam eine frühe Form der Pockenimpfung (Inokulation aus Pockenbläschen) zur Anwendung. Man verglich, wie häufig Geimpfte und an Pocken Erkrankte starben. Unternahm also den Vergleich einer vorbeugenden Maßnahme mit dem Spontanverlauf.
- 1793 erstmals Begriff „Evidenz“ in der Medizin. Der schottische Arzt und Chemiker George Fordyce schrieb „An Attempt to improve the Evidence of Medicine“.
- 1835 mutmaßlich erste randomisierte Studie in einem Nürnberger Wirtshaus. Leute klärten den Wert der Homöopathie ab. Mit, ebenso wie heutzutage, nicht ganz eindeutigem Ergebnis.
- In den 1950er Jahren randomisiert-kontrolliertes Studiendesign durch den britischen Epidemiologen und Statistiker Austin Bradford Hill.
- 1991 prägt der kanadische Arzt und Hochschullehrer Gordon Gyatt den Begriff „evidenzbasierte Medizin“.
- 1993 Gründung der Cochrane Gesellschaft. Sie ist international tätig und untersucht regelmäßig die Evidenz von Diagnosen, von Behandlungen, von Medizin – zumeist in Form von Metaanalysen. Namensgeber ist der britische Epidemiologe Archibald Cochrane. Er griff das RTC-Design von Hill auf und verbreitete es.
Das klassische Vorgehen in der evidenzbasierten Medizin sind RCT-Studien (randomisiert-kontrollierte Studien). Dabei wird eine Therapiegruppe mit einer Kontrollgruppe verglichen. Letztere erhält entweder kein Medikament (Spontanverlauf) oder ein Placebo (Scheinbehandlung; ermöglicht Bestimmung des Placebo-Effektes). Die Frage ist: Wird mit der Therapie der zuvor festgelegte Endpunkt / der gewünschte Therapieerfolg besser erreicht als in der Kontrollgruppe? Bestimmt wird die Korrelation zwischen einem geplanten Erfolg (z.B. Fiebersenkung) und einem Medikament. Ab einem gewissen signifikanten Unterschied (Signifikanzniveau) wird eine Therapie als wirksam angesehen. Ein entscheidendes Element für die Aussagekraft einer Studie ist die vergleichbare Zusammensetzung der Gruppen.

„Es lässt sich nicht ableiten, dass medizinische Behandlungen die Krankheitsdauer verkürzen“
Evidenzbasierte Medizin sollte die beiden Hauptziele, weswegen Medizin betrieben wird, so beeinflussen, dass positive Effekte erkennbar sind, notiert Reuther. Ein positiver Effekt besteht darin, die Lebensdauer zu verlängern. Zum anderen sollte Medizin die Krankheitsdauer verkürzen.
Verlängert Medizin also die Lebensdauer? Besteht ein positiver Zusammenhang zwischen der Zahl der ärztlichen Behandlungen und der Lebensdauer – je mehr, desto länger? „Werden mehr evidenzbasierte Behandlungen in der Gesellschaft durchgeführt, sollte sich bei der Lebensdauer etwas tun,“ so der Radiologe. Dies scheint auf den ersten Blick auch der Fall zu sein: Die Zahl der geschätzten medizinischen Behandlungen, die in Deutschland stattfinden, (ca. 709 Millionen Behandlungen) – Lebenserwartung zunehmend. „Man könnte zumindest hier einen gewissen Zusammenhang sehen. Und – Sie kennen das auch aus den Medien – dieser Zusammenhang wird ja eigentlich in der gesamten Gesellschaft, aber vor allem auch in den medizinischen Kreisen als gegeben angesehen, dass unsere höhere Lebenserwartung tatsächlich etwas mit unserer Medizin heute zu tun hätte.“
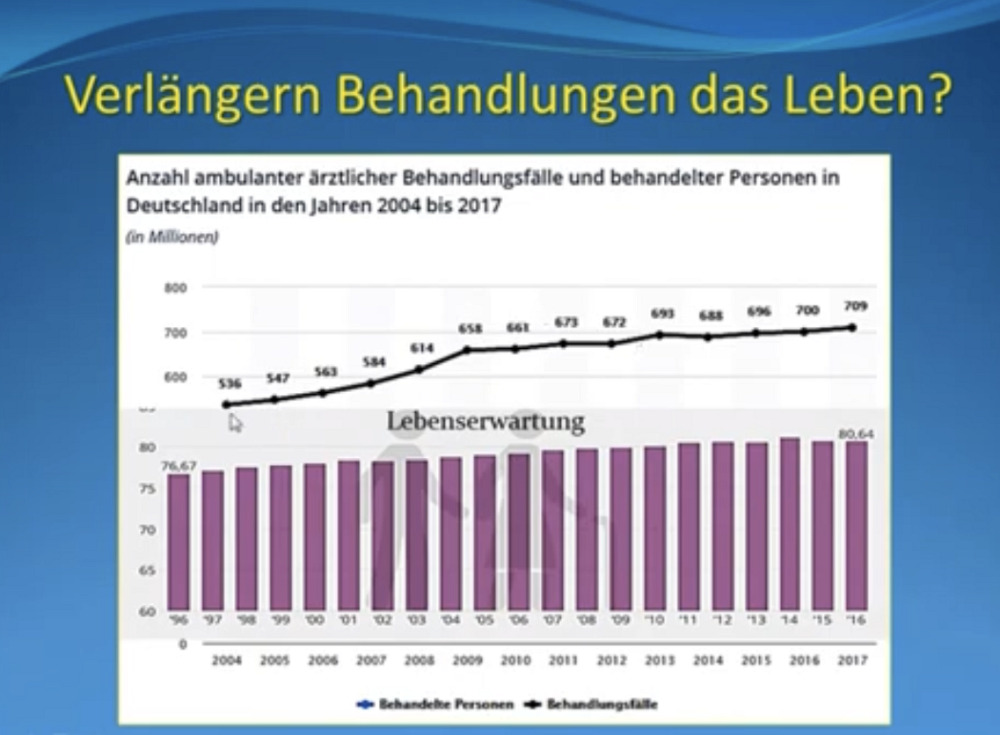
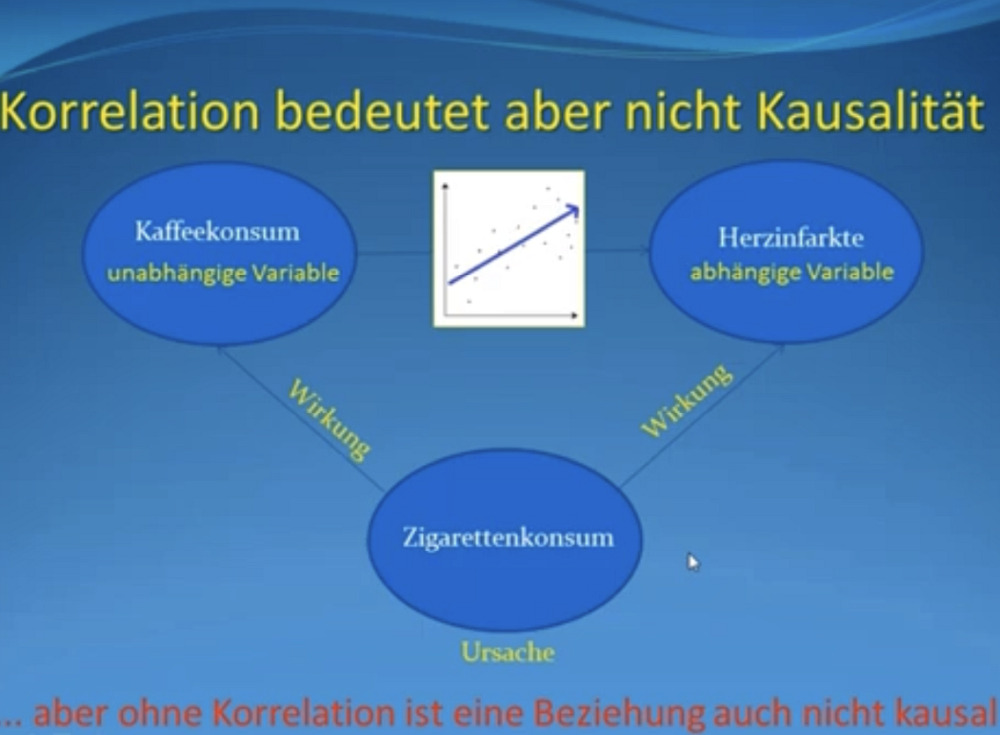
Reuther: „Nun muss man natürlich wissen, wenn sich eine AV (abhängige Variable, Anm. d. Red.) und eine UV (unabhängige Variable) gleichsinnig verändern wie in dem Fall – zunehmende Lebenserwartung, mehr medizinische Behandlungen – kann das eine Korrelation sein ohne dass das irgendeine kausale Beziehung zwischen beiden ist. Dazu nur ein Beispiel. Jahrelang hat man gesagt, dass der Kaffeekonsum und Herzinfarkte zusammenhängen. UV Kaffeekonsum – wer mehr Kaffee trinkt, hat häufiger einen Herzinfarkt. Das galt so ziemlich als gesetzt. Also noch ich habe Anfang der 1980er Jahre im Studium gehört, dass Kaffee eigentlich schädlich wäre.
Übersehen hat man bei dieser Studie, dass sich zwar Kaffeekonsum und Herzinfarkte schon gleichsinnig in Gruppen geändert haben, aber dass die Ursache eine andere war. Nämlich, dass diejenigen, die Kaffee und auch mehr Kaffee getrunken haben, die haben auch geraucht. Und nicht nur mehr Kaffee getrunken, sondern auch mehr geraucht. Das heißt, die eigentliche Ursache für die Herzinfarkte war nicht der Konsum von Kaffee, sondern der Zigarettenkonsum. Das war sozusagen eine Korrelation per Zufall durch eine dritte Größe, die jetzt in dem Fall, wenn man nur auf den Kaffeekonsum und die Herzinfarkte sieht, gar nicht untersucht wird. Und deswegen muss einem immer klar sein: Korrelation heißt nicht Kausalität. Umgekehrt gilt aber eben: Wenn es um eine kausale Beziehung zwischen zwei Ereignissen geht, dann wird das nicht gehen, ohne dass man eine Korrelation hat. Bei der Korrelation muss man eben dann nach der Kausalität weitersuchen.“
Verkürzen Behandlungen die Krankheitsdauer? „Wenn wir evidenzbasierte Medizin machen,“ so Reuther, „sollte es dazu führen, dass verschiedenste Krankheiten schneller abheilen, weil die Behandlungen werden ja nur gemacht, indem sie in Studien gezeigt haben, dass sie tatsächlich das Krankheitsbild positiv beeinflussen.“
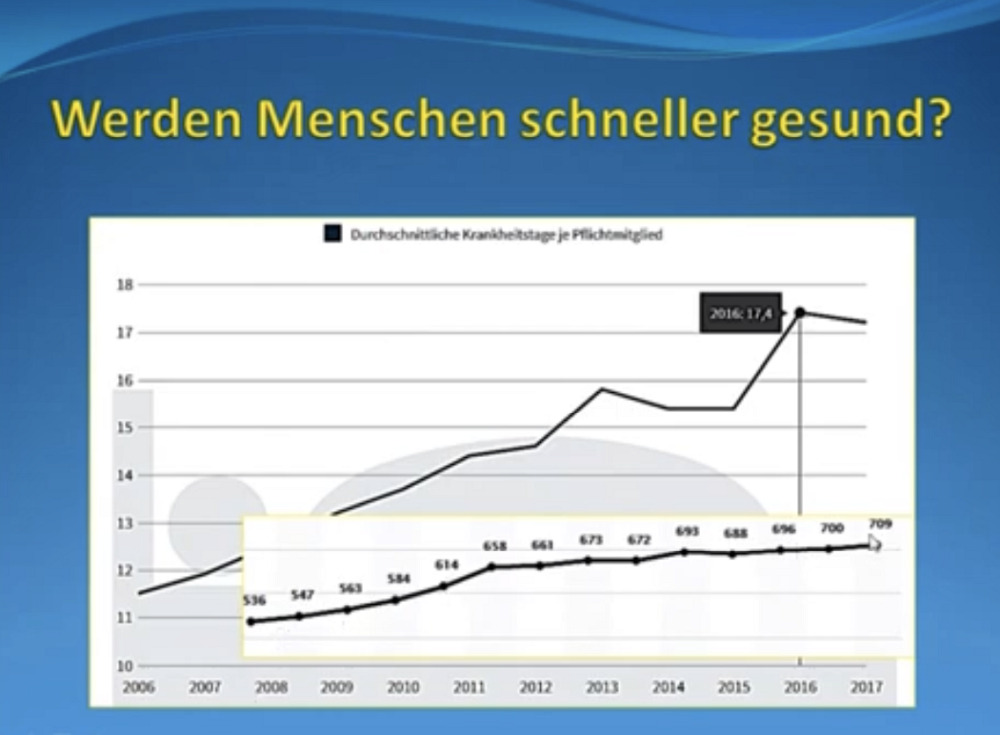
Hierbei zeigt sich jedoch ein Problem. „Hier unten haben wir wieder die Zahl der Behandlungen über die Jahre, die Sie eben gesehen haben. Und das ist die Zahl der durchschnittlichen Krankheitstage einer großen deutschen Krankenkasse von 2006 11,5 Tage 2016 17,4 Tage. Also eine erhebliche Zunahme der Krankheitstage. Mehr Krankheitstage, obwohl mehr behandelt worden ist. (…) Man sollte nicht vorschnell daraus schließen, dass die Menschen alle krank behandelt worden sind. Aber man kann daraus sicherlich nicht ableiten, dass die Behandlungen so sinnvoll sind, dass die Menschen eben schneller gesund geworden sind“, hält Reuther fest.
Mehr Medizin hat keine Abnahme der Sterbefälle zur Folge
Vermindern Behandlungen die Sterbefälle? Man weiß, dass Krankheitstage auch entstehen können, weil Menschen vielleicht nicht arbeiten wollen. Deswegen der Blick auf ein härteres Kriterium, nämlich die Sterbefälle. Reuther fragt: „Gibt es eine Korrelation zu den Sterbefällen, die wir in der Gesellschaft erleben?“

Die Zeitachse reicht von 1992-2018. „Man kann davon ausgehen, dass jeder berufstätige Arzt auch irgendwelche ärztlichen Leistungen erbringt und mehr Ärzte eben auch mehr Behandlungen durchführen. Und hier haben wir auf der rechten Seite die Zahl der Sterbefälle. Also da brauchen wir keine mathematisch-statistische Analyse machen. Eine unmittelbare Korrelation zwischen der Zahl, die sterben und der Zahl derjenigen, die ärztlich tätig sind, im positiven wie im negativen Sinn ist hier nicht erkennbar.“ Die nähere Betrachtung der Sterbefälle stellt sich wie folgt dar:
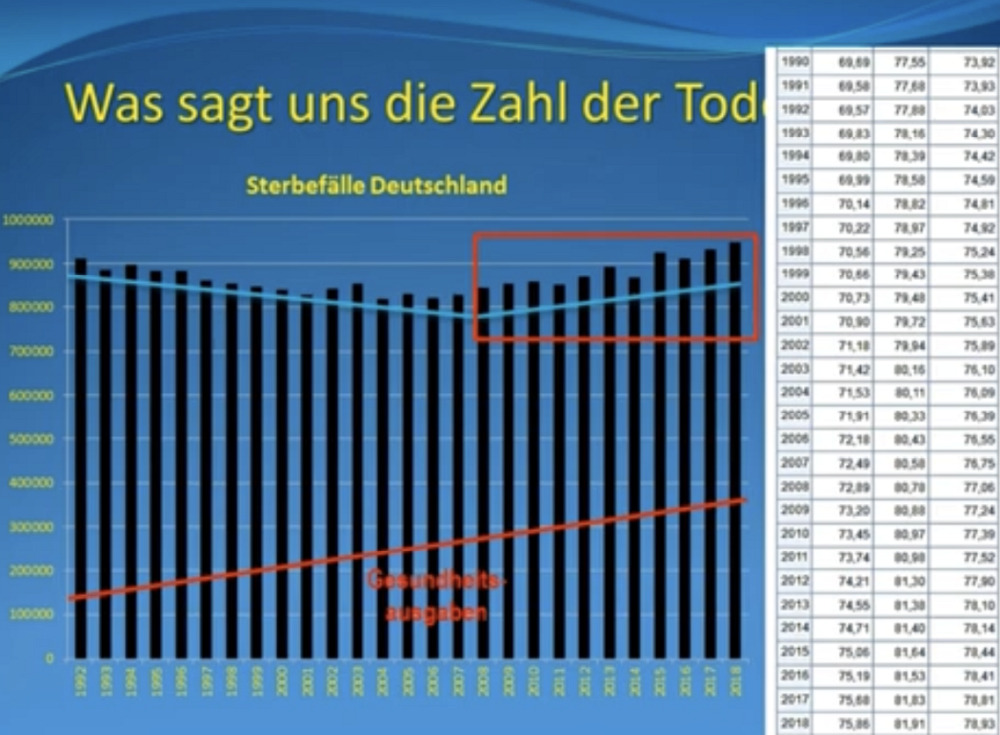
Ab 1992 sind die Sterbefälle zunächst etwas gesunken, um daraufhin seit etwa zehn Jahren allmählich wieder anzusteigen. Reuther: „Was tatsächlich in dieser Zeit passiert ist, ist, dass die Gesundheitsausgaben gestiegen sind. Mehr Ärzte haben mehr Geld gekostet, nicht nur, weil jeder ein Gehalt bekommt. Es ist auch mehr Medizin gemacht worden. Die Zahl der Operationen hat sich in diesem Zeitraum verdoppelt. Und auch die Medikamentenkosten sind auch etwa um das Doppelte gestiegen in diesem Zeitraum. Es hat mehr Medizin stattgefunden. Und trotzdem haben wir eben keine Abnahme unserer Sterbefälle. Sondern eben jetzt sogar eine Zunahme. (…)
Das tatsächliche Sterbealter im Durchschnitt, das hat zugenommen im Laufe dieser Jahre von 73,9 auf 78,9 Jahre. Männer und Frauen zusammen. Was eigentlich noch dazu führen müsste, wenn die Menschen in den knapp dreißig Jahren sogar fünf Jahre älter geworden sind, hätten sich die Sterbefälle ohnehin vermindern müssen. Denn wenn die Leute älter werden, sterben sie eben später, also müssten weniger sterben. Aber das Gegenteil ist der Fall. Es sind mehr Menschen gestorben. Wir haben eine Übersterblichkeit, und zwar eine Übersterblichkeit, die sich vor Corona entwickelt hat und die durch Corona in keiner Weise vergrößert worden ist.
Corona hat nachweislich keine zusätzliche Übersterblichkeit produziert. Wir haben eine Übersterblichkeit durch einen anderen Effekt vorher. Und hier muss man sich jetzt ganz selbstkritisch die Frage stellen: Kann es sein, dass diese Zahl zunehmender Sterbefälle eventuell auch etwas mit der Zahl steigender Gesundheitsausgaben zu tun hat? Sind diese Gesundheitsausgaben vielleicht Ausgaben in mehr Krankheit?“
Ärztestreiks führen nicht zu einem Anstieg an Todesfällen – im Gegenteil

Nun die Gegenprobe: Was passiert, wenn Ärzte weniger arbeiten? Brauchen die Bestatter mehr Särge im Zuge von Ärztestreiks? Oder weniger? Merkt man etwas? Eine Untersuchung, die weltweit Ärztestreiks unter die Lupe nahm, zeigte: Es gab keinen einzigen Ärztestreik, bei dem es zu einem Anstieg der Todesfälle kam. Dies ist auch bedeutsam im Zusammenhang mit der Corona-Situation und der stets wiederholten Behauptung, dass eine Überlastung bzw. ein Zusammenbruch der Krankenhäuser mehr Todesfälle zur Folge hätten. „Nein,“ bekräftigt Reuther. „Das ist auch so eine unbegründete Aussage. Wenn Ärzte weniger arbeiten, gibt es auf jeden Fall nicht mehr Tode – im Gegenteil. Es gab einige ausgeprägte Ärztestreiks, die haben dazu geführt, dass die Zahl der Sterbefälle erheblich zurückgegangen ist.“

In Deutschland verstirbt jeder Dritte an einer medizinischen Behandlung
„Bei Corona,“ fährt der Radiologe fort, „ist es ganz klar, dass inzwischen mehr Menschen an der Intensiv-Therapie gestorben sind als an einer Viruserkrankung. Die frühe Beatmung, die aggressiven Mittel, mit denen behandelt worden ist, obwohl es keine ursächliche Therapie gibt, führen ganz klar zu einer Übersterblichkeit. Und das ist auch etwas, was bei anderen Krankheitsbildern durchaus plausibel ist, dass weniger medizinische Maßnahmen tatsächlich zu weniger Todesfällen führen.“
Es gibt drei Gruppen von Todesfällen durch medizinische Behandlungen. Für jede davon wurden Zahlen ermittelt:
- Operationsfolgen: Die Sterblichkeit innerhalb von dreißig Tagen bei 2,5%. Geht man von acht Millionen Eingriffen pro Jahr aus (was eher eine Unterschätzung darstellt), wären das 200.000 Tote pro Jahr. Streiken Ärzte oder werden Betten gesperrt (Corona), sterben jene nicht, die als Folge von elektiven Operationen gestorben wären.
- Unerwünschte Medikamentenwirkungen: Weltweit liegen dazu klare Zahlen vor. Rund 0,3% der Klinikpatienten versterben daran – in D sind das etwa 70.000 Menschen pro Jahr.
- Behandlungsbedingte Infektionskrankheiten / Klinikinfektionen: Gemäß der Zahl des deutschen Instituts für Krankenhaushygiene versterben daran 30.000-40.000 Menschen in Deutschland pro Jahr.
Gesamt kommen etwa 300.000 Tote pro Jahr in Deutschland zusammen. „Und bei gut 900.000 Toten in Deutschland ist es ganz nüchtern so, dass jeder Dritte an einer medizinischen Behandlung verstirbt. Die Medizin ist tatsächlich, ob man es wahrhaben will oder nicht, die häufigste Todesursache in Industrieländern.“
Die gesunde Lebenserwartung (rosafarbener Balken) ist die Lebenserwartung ohne nennenswerte Erkrankung. Sie wird in verschiedenen Ländern der Gesamt-Lebenserwartung (blauer Balken) gegenüber gestellt. Es zeigt sich, dass die Lebenserwartung etwa in Spanien und Italien – beides Länder, die vergleichsweise wenig für ihr Gesundheitssystem ausgeben – höher ist als in Deutschland, das sehr viel Geld dafür ausgibt. Betrachtet man die Differenz zwischen der Lebenserwartung und der gesunden Lebenserwartung, ist diese in Ländern mit ganz unterschiedlichen Medizinsystemen mehr oder weniger gleich. Reuther: „Das heißt also, die Spanne der Krankheitsjahre, der Anteil in den verschiedenen Ländern, ändert sich nicht wesentlich, egal ob wir sehr viel oder sehr wenig behandeln.“
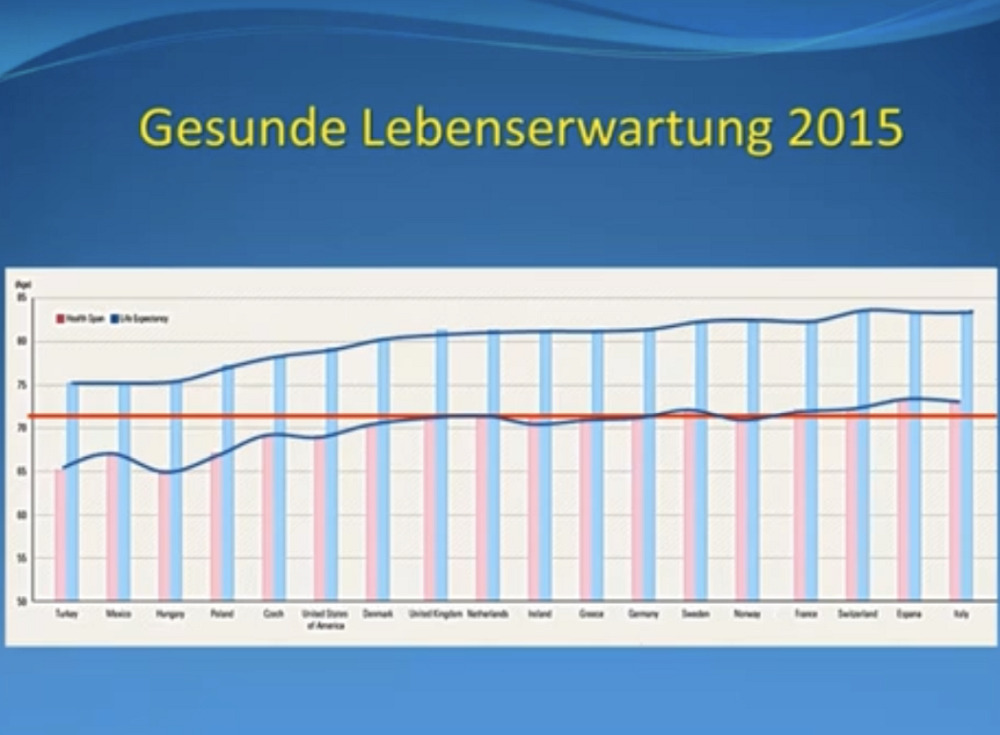
Das wirft folgende Grundsatzfrage auf: Wie kann es sein, dass evidenzbasierte Medizin weder die Gesundheit verbessert, noch das Leben verlängert? „Wie kann es sein, wenn wir heute eine mehr oder weniger zu 90% evidenzbasierte wissenschaftliche Studienmedizin haben, dass die Gesundheit dann in diesen Ländern, die viel Geld in Medizin investieren, nicht besser ist und die Menschen auch in diesen Ländern nicht länger leben?“, fragt Reuther. Die Schlussfolgerung: Es kann dann irgendetwas mit der Evidenz nicht stimmen.
Zur Evidenz in der Schulmedizin publizierte die Cochrane Gesellschaft im Jahr 2016:
Von 608 untersuchten operativen und medikamentösen Therapien fehlte 96% eine solide Evidenz für einen Patientennutzen.
Fleming PS et al,. J Clin Epidemiol 2016
Reuther: „Die haben 608 schulmedizinische Maßnahmen, die ganz normal etabliert sind – Varizen-Operationen, Bluthochdruckbehandlung und so weiter, untersucht und haben mal nachgesehen, ob in den letzten Jahrzehnten seit dem 2. Weltkrieg die Studien eine wissenschaftliche Evidenz für die aktuellen Therapien erbringen. Und sie haben erschreckenderweise dabei festgestellt, dass 96 Prozent der untersuchten Behandlungen keine solide Evidenz für einen Patientennutzen haben.
Das heißt, die Maßnahmen, ob operativ oder medikamentös, werden gemacht und werden auch an Hochschulen vertreten, obwohl tatsächlich entweder gar keine randomisiert-kontrollierten Studien, die den Nutzen erweisen würden, vorliegen. Oder es gibt Studien, aber die Studien sind methodisch so mangelhaft, dass die Ergebnisse unbrauchbar sind. Nur 4 Prozent hätten eine Evidenz für einen Patientennutzen. Da wäre dann der Unterschied zur Alternativmedizin nahezu vernachlässigbar.“
Um die Evidenz in den einzelnen Medizin-Bereichen ist es schlecht bestellt
„Da müssen wir gar nicht sehr tief schürfen und da sehen wir eigentlich schon, dass mit der hochgelobten wissenschaftlichen Evidenz in der Medizin nicht sehr viel los ist,“ hält der Medizinaufklärer fest.
- Operationen: Anwendung ohne jede Zulassung ist möglich. Reuther: „Wenn Sie einen anderen Menschen irgendwie invasiv belästigen durch eine Operation mit Schnitt oder einer Katheter-Behandlung, dann können Sie diese Behandlung machen, ohne dass Sie überhaupt eine Zulassung brauchen. Das wissen interessanterweise viele ärztliche Kollegen auch ein ganzes Berufsleben gar nicht.“
- Arzneimittel: Bei den Arzneimitteln gibt es eine Zulassungspflicht seit den 1970er Jahren mit Vorlage wissenschaftlicher Studien. Allerdings mit erheblichen Einschränkungen.
- Medizinprodukte: CE-Zertifizierung (wie auch für Rasenmäher, Toaster …) durch ermächtigte Stellen in der EU. Es muss keine Studie vorgelegt werden, dass dieses Medizinprodukt tatsächlich einen Nutzen hätte.
„Wir sehen, dass schon mal in zwei von drei Bereichen überhaupt keine wissenschaftlichen Studien Voraussetzung dafür sind, dass überhaupt diese Verfahren angewandt werden,“ notiert Reuther.
„Neues Operationsverfahren. Sie sind als Chirurg davon überzeugt und fangen einfach an.“
Zur Evidenz in der invasiven Medizin:
An den Hochschulen wird vermittelt: Es gibt ein neues OP-Verfahren. Weil es sich um ein invasives Verfahren handelt, also Leute zu Tode kommen und Schäden verursacht werden können, waren randomisiert-kontrollierte Studien zur Untersuchung von Nutzen und Schaden erforderlich. Zudem wurde das Nutzen-Schaden-Verhältnis durch eine Ethikkommission überprüft und so dieses gut ist, kommt das Verfahren zur Anwendung.
Jedoch: Die Ethikkommissionen überprüfen zwar die klinische Forschung, aber nicht die klinische Praxis! „Das heißt,“ erläutert der Radiologe, „wenn Sie jetzt eine Doktorarbeit, eine Habilitation machen mit einem neuen Operationsverfahren, dann geht das über eine Ethikkommission, dass das vorher einmal angeschaut wird, ob das auch wirklich machbar wäre. Ob das ethisch vertretbar wäre. Aber nicht für die klinische Praxis. In der klinischen Praxis geht es einfach so, wie das bei Chirurgen nun mal ist: ganz straight away. Neues Operationsverfahren, Sie sind davon überzeugt als Chirurg und Sie fangen einfach an. Und dann ist es einfach mal da. Dann ist es in der Welt und wenn Sie eine Krankenkasse finden, die Ihr Verfahren bezahlt, dann wird es eben bezahlt. Und Sie werden auch nicht aufgefordert, eine Evidenz dafür bereit zu stellen.“
Das bedeutet: Ein Chirurg hat die Idee, das Krankheitsbild XY mit einer bestimmten Methode zu behandeln. Wenn also jemand mit dem Krankheitsbild XY zu ihm kommt, führt er die Methode durch und stellt anschließend fest, dass es offenbar 70 Prozent der mit dieser Methode behandelten Patienten danach besser besser geht. Ein schöner Erfolg wird verbucht! Jedoch: Es handelt sich lediglich um einen scheinbaren Erfolg, da keine Kontrollgruppe bzw. Vergleichsgruppe existiert.
Reuther: „Sie wissen nicht, was passiert mit dem Krankheitsbild XY, wenn Sie nicht operativ behandeln. Nämlich eine sogenannte konservative oder gar keine Behandlung. Die lebensweltliche Erfahrung zeigt allerdings, dass in etwa bei nahezu allen Krankheiten im Durchschnitt 70 Prozent ohne jede Behandlung sich auf jeden Fall bessern oder die Beschwerden verschwinden. Das heißt, 70 Prozent Besserung bedeutet eigentlich gar nichts. Aber Sie werden bei operativen Verfahren sehr häufig sehen, dass 70 Prozent von Chirurgen als tolle Quote einer Gesundheitsverbesserung angesehen werden.“
Ein weiteres Beispiel ist die Gaumenmandelentzündung – eine der erfolgreichen Behandlungen im HNO-Bereich. Heilung ist 100 Prozent. Eine Gaumenmandel, die nicht mehr im Körper ist, kann sich auch nicht mehr entzünden. Auch hier, so Reuther, verzichtet man seit Jahrzehnten auf Kontrollgruppen. „Aber die Quote der Spontanbesserung liegt auch bei 100 Prozent. Spätestens nach dem 25. Lebensjahr hat niemand mehr Mandelentzündungen. Die sind dann einfach weg.
Aber es gibt einen Unterschied zwischen dem Spontanverlauf und der operativen Behandlung. Nämlich mit der operativen Behandlung haben Sie Kollateralschäden. Es kommt zu einer chronischen Pharyngitis, gehäuften Infekten der oberen Atemwege und auch wesentlich häufiger Asthma im Vergleich zu denjenigen, die ihre Gaumenmandelentzündungen spontan durchgemacht haben und die Gaumenmandeln für den Rest ihres Lebens behalten. Also trotz der angeblichen Heilung 100 Prozent alles andere als eine Erfolgsgeschichte.“
Zur Wiederholung:
- Neue Verfahren in der operativen Medizin benötigen keine Zulassung.
- Kontrollierte Studien erfolgen nur selten gegen eine Vergleichsgruppe ohne Therapie
- Auch bei schwerwiegenden Gesundheitsschäden gibt es keine Benchmark
Noch ein Beispiel: Operative versus konservative Behandlung bei Bandscheibenvorfall. „In den ersten vier Wochen zeigt die operative Behandlung einen Vorteil gegenüber der konservativen Behandlung. Danach verlaufen operativ und konservativ ziemlich gleich. Über einen längeren Zeitraum erweist sich konservativ als überlegen. Und wenn solche Studien mit Vergleichsgruppen gemacht werden, dann werden die auch gerne ignoriert,“ hält Reuther fest.
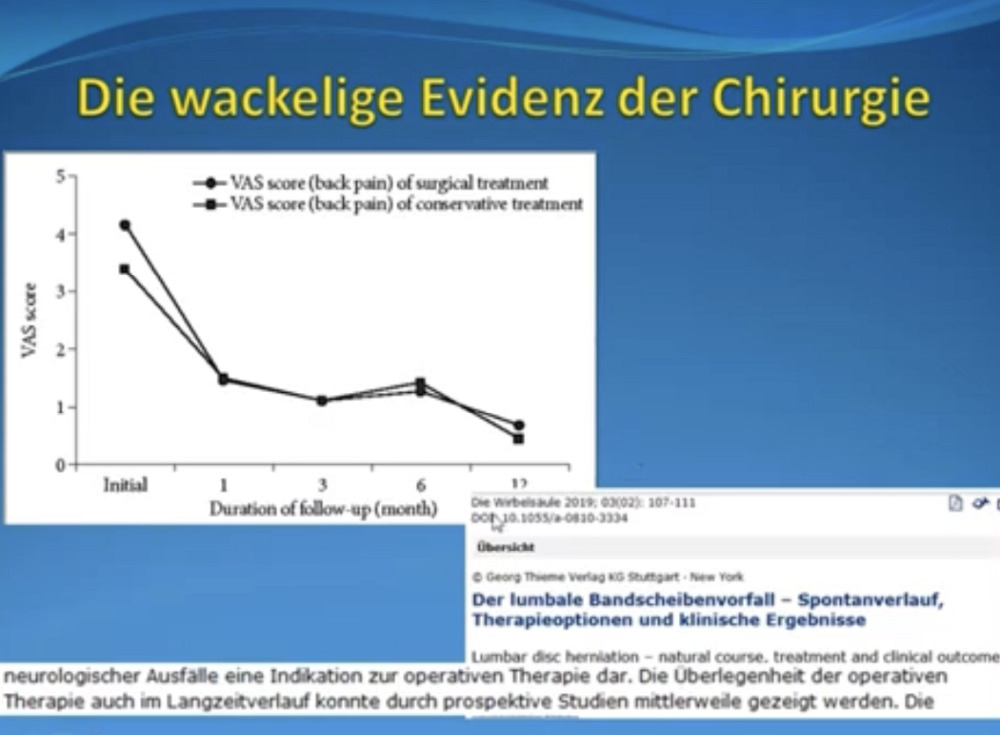
Hinsichtlich Evidenz ist die Chirurgie in weiten Teilen auch heute kein wissenschaftliches Fach
Sein Fazit: „Ein operatives Verfahren, das einmal in der Welt ist, wird nicht so leicht von einer Facharztgruppe wieder aufgegeben. Vor allem, wenn das Therapiespektrum dieser Facharztgruppe relativ schmal ist.“ Und weiter: „Fast zur gleichen Zeit, als ich mein erstes Buch geschrieben habe – Der betrogene Patient – hat ein operativer Kollege auf der anderen Seite des Planeten, in Australien, der Ian Harris, das Buch geschrieben: Ian Harris: Surgery, The Ultimate Placebo. Placebo würde man ja immer mit einer Medikamenteneinnahme verbinden. Aber er hat gesagt nein, chirurgische Maßnahmen sind eigentlich das Placebo. Wenn man die nämlich mit einer konservativen oder einer Nicht-Behandlung vergleicht, dann stellt man häufig genug fest, dass eben viele dieser Maßnahmen gegenüber dem Spontanverlauf keinerlei Vorteile bringen.“
Gaumenmandel-Entfernung, Karpaltunnelspaltungen, Arthroskopien, Meniskusoperationen, Kreuzbandersatz, Bandscheibenoperationen, Narbenlösungen, Schulterchirurgie – alles Operationen, die keine Evidenz haben, schildert Reuther. Eigentlich hätten sie gar nicht eingeführt werden dürfen. Zumindest aber hätten sie längst ausgemustert werden sollen. Nur bei einigen Verfahren wurde die Operationsfrequenz inzwischen geringfügig reduziert. Denn Medizin, hält er fest, ist nun eben auch ein Geschäft. Auch ein Geschäft mit Krankheit.

Die Evidenz der Chirurgie ist etwas sehr, sehr Wackeliges. Sie fußt nicht auf randomisiert-kontrollierten Studien, sondern beruht auf drei Säulen:
- Plausibler Mechanismus
- Labor- und Tierversuche
- Persönliche Erfahrungen des Chirurgen
Die Chirurgie war lange Zeit, bis ins 18. Jahrhundert, kein Teil der Schulmedizin. Sie war früher das Geschäft der Barbiere, der Frisöre, Bader und Feldscherer. Auch die Henker und Knochensäger waren als „Vorläufer“ tätig. Sie war damals kein wissenschaftliches Fach und ist es hinsichtlich der Evidenz in großen Teilen bis heute nicht.
„Die gesamte Evidenz-Basierung der Schulmedizin ist ein löchriger Wassereimer“
Zur Evidenz von Medizinprodukten
Neue Medizinprodukte
- benötigen eine Zulassung durch benannte Stellen gemäß schriftlicher Unterlagen. Eingereicht werden kann etwa eine Konstruktionszeichnung einer neuen Osteosynthese-Platte. Diese wird bei Entrichtung einer Gebühr bewilligt, erhält ein CE-Kennzeichen und kann eingesetzt werden.
- benötigen keine Studienevidenz für ihren Nutzen.
- müssen weder kurzfristig, noch langfristig auf Unbedenklichkeit getestet werden.
„Sie können sich dann vorstellen“, notiert Reuther, „dass es bei Medizinprodukten, ob das nun Herzschrittmacher, Osteoesynthese-Platten, Brustimplantate oder was auch immer ist, es regelmäßig zu Skandalen kommen muss.“
Zur Evidenz von Arzneimitteln
Seit 1976 – der Contergan-Skandal ereignete sich 1962 (!) – besteht Zulassungspflicht in Deutschland: „Bis 1976 konnte man Medikamente genau so wie operative Verfahren einfach auf den Markt bringen und hat eben den Menschenversuch gemacht – so wie man es jetzt auch wieder in ähnlicher Weise praktisch mit den sogenannten Corona-Impfstoffen macht, wo man nicht annähernd von ausreichenden Zulassungsstudien reden kann.“ In der Europäischen Union existieren Zulassungsverfahren seit 1995, bereits seit 2007 auch beschleunigte. Stichwort Teleskopierung: Wesentliche Phasen, z.B. Tierversuche, werden komplett weggelassen.

- Neue Substanzen benötigen eine Zulassung.
- Studien müssen nicht unbedingt randomisiert und kontrolliert gegen Placebo sein.
- Nicht alle Daten müssen vorgelegt werden.
- Fallzahlen, um seltene und meist schwerwiegende Gesundheitsschäden zu erfassen, müssen nicht erreicht werden. Reuther: „Für normale Medikamente sind das Zahlen von einigen Hundert, die in den Studien enthalten sind an Menschen, vielleicht mal wenige Tausend. Bei Impfungen maximal vielleicht 10-20.000. Und Sie werden damit die selteneren Gesundheitsschäden, die jenseits von 1:3000 etwa liegen, werden Sie mit diesen Studien nicht ermitteln. Die selteneren sind aber meistens die schwerwiegenden und tödlichen Gesundheitsschäden. Die werden dann nämlich erst nach der Zulassung im Menschenversuch ermittelt.“
- Studien erfolgen durch den Hersteller! Grundsätzliche Befangenheit hier, weil Streben nach Zulassung.
- Die europäische Zulassungsbehörde EMA wird zu 90% von der Pharmaindustrie finanziert.
- Nur noch ¾ der eingereichten Studien testen Medikamente gegen Placebos.
- Menschen über 65 Jahre sind von Studien ausgeschlossen. Reuther: „Es sind ja vor allem die alten Menschen, die Medikamente essen. (…) Die Masse der Medikamente wird jenseits des 65. Lebensjahres eingenommen. (…) Die sind in den Zulassungsstudien entweder gar nicht oder wie jetzt bei diesen Corona-Impfungen nur so gering erfasst, dass man zu den älteren Menschen eigentlich keine verwertbare Aussage machen kann.“
Die gesamte Evidenzbasierung der Schulmedizin ist wirklich ein löcheriger Wassereimer, konstatiert der Radiologe. Entweder es werden Behandlungen zugelassen, die gar keine Evidenz haben, oder man muss eine Evidenz vorweisen, wie bei den Medikamenten. Diese Evidenz kann man aber reichlich manipulieren.

Die Manipulation der Evidenz ist vielgestaltig
Sie kann sich auf drei Arten vollziehen:
- Investigationsverweigerung
- Geheimhaltung von Studien
- Verfälschung von Studien
Zur Investigationsverweigerung:
Reuther nennt ein Beispiel aus der Chirurgie: „Die Chirurgen sagen: Es ist plausibel, wenn ich hier einen Tumor wegschneide und wenn man Tumore wegschneidet, dann wird das Krankheitsbild in jedem Fall auch profitieren. Auch wenn sich zeigt, dass das Entfernen eines Primärtumors bei bestimmten Krankheitsbildern ab einer gewissen Größe gar keinen Nutzen mehr hat oder vielleicht sogar schneller Metastasen entstehen.
Oder die Investigationsverweigerung, dass man bestimmte Behandlungsformen der Alternativmedizin zum Beispiel gar nicht in Studien untersucht. Also Wundheilung durch, sagen wir mal, Lavendelöl. Wird nicht untersucht. Und dann sagt man dann nachher, die Behandlung kann man nicht empfehlen, weil sie keine Studien hat. Man hat sie nicht untersucht. Das ist natürlich auch eine Evidenzmanipulation. Dass eben Verfahren, die durchaus bei Krankheitsbildern nützlich wären, gar nicht in Studien abgeklopft werden.“
Zur Geheimhaltung von Studien:
Die Kunst des Verschwinden-Lassens: Studiendaten oder ganze Studien, beispielsweise zu Arzneimitteln, erbringen unerwünschte Ergebnisse. Diese werden nicht veröffentlicht, sondern bleiben unter Verschluss. Bei der Einreichung von Studien müssen nicht alle Daten vorgelegt werden (siehe oben). Selektives Weglassen von Daten ist möglich. Zudem werden die Studien zwar an Universitäten durchgeführt, aber von den Herstellern in Auftrag gegeben – gewisse Ergebnisse werden angepeilt. Was schlussendlich an die Öffentlichkeit gebracht wird, täuscht einen Nutzen bzw. eine Evidenz vor, der / die nicht vorhanden ist. Wichtiger ist somit, was nicht veröffentlicht wird.
Beispiel: Randomisiert-kontrollierte Studie zu Krankheit XY / einem Medikament, das zugelassen werden soll. Behandlungsgruppe und Kontrollgruppe. Sieben Studien werden durchgeführt. Davon zeigen sechs, dass das Medikament keinerlei Vorteil gegenüber einem Placebo (Kontrollgruppe) hat. Eine jedoch weist einen geringen Vorteil aus. Diese allein wird dann der Zulassungsstelle vorgelegt, die anderen Studien bleiben geheim. Somit wird das Medikament zugelassen und ist dann am Markt.
Eine Untersuchung von TranspariMED und BUKO Pharma-Kampagne ergab: In Deutschland werden weniger als fünf Prozent öffentlich geförderter Studien in einer EU-weiten Datenbank publiziert. Im Vereinigten Königreich sind es inzwischen 72 Prozent, berichtet Reuther.
Zur Verfälschung von Studien:
Dr. John Ioannidis belegte als Erster, dass bei Corona keine höhere Sterblichkeit vorliegt als bei Influenza.
Lesen Sie dazu auch:
- Stanford-Professor Ioannidis korrigiert Todesrisiko bei Covid-Erkrankung auf 0,15%
- Globaler Betrug: Neue Ioannidis-Studie korrigiert Covid-Sterblichkeit für 2020 noch weiter nach unten
Im Jahr 2008 zeigte Ioannidis mittels Metaanalyse im Rahmen von Cochrane, dass die am Markt befindlichen Antidepressiva „eigentlich keinen“ evidenzbasierten Nutzen haben. Dennoch, so Reuther, werden sie bis heute verschrieben. Siehe „Effectiveness of antidepressants: an evidence myth constructed from a thousand randomized trials?“
Folgende Möglichkeiten der Verfälschung gibt es:
- Manipulationen im Studiendesign (selection bias, performance bias)
- Manipulationen in der Datenauswertung (evaluation bias)
- Verfälschung in der Ergebnisdarstellung (reporting bias)
Zu den Manipulationen im Studiendesign:
- keine Kontrollgruppe ohne Therapie (z.B. Gaumenmandel)
- keine balancierte Gruppenzuteilung (z.B. Ernährungsstudien – Fleischesser / Vegetarier)
- keine valide Verblindung
- Teilnehmerschwund während der Studie (Medikamentenstudie – einige Teilnehmer versterben am Medikament – tauchen zur nächsten Kontrolluntersuchung nicht mehr auf und werden weggelassen; am Ende der Studie keine Toten in der Medikamentengruppe)
- Protokolländerung während der Studie
Beispiel: Therapie A ist zwar besser als Therapie B, aber unter Umständen schlechter als das Placebo oder eine Lebensstiländerung. „Deswegen ist es so gefährlich, wenn man zwei Gruppen hat, aber beide Gruppen Behandlungen bekommen und man nicht gegen den Spontanverlauf untersucht,“ hält Reuther fest.
Weiteres Beispiel: Medikament A hat weniger unerwünschte Nebenwirkungen als Medikament B und wird als unbedenklich eingestuft, da die Risiken verringert sind. „Aber auch da wieder die Frage: Was wäre jetzt mit dem Placebo? Es sind zwar vielleicht jetzt weniger unerwünschte Wirkungen aufgetreten, aber möglicherweise doch insgesamt sehr viele unerwünschte Wirkungen, die so eine Therapie doch sehr fragwürdig machen, wenn sehr viele Schäden auftreten. Nur weil es ein bisschen weniger als beim alten Medikament an Schäden ist, ist es nicht automatisch ein unbedenkliches, empfehlenswertes Medikament,“ so Reuther.
Der Triumph statistischer Manipulation über die Medizinwissenschaft
Zur Manipulation in der Datenauswertung:
- nachträglicher Ausschluss von Teilnehmern
- nachträgliche Subgruppenanalyse
In einer guten wissenschaftlichen Studie, betont der Radiologe, gibt es eine Hypothese sowie ein klares Studiendesign, nach dem vorgegangen wird. Entsprechend der Hypothese wird es beibehalten. Weder die Hypothese, noch das Design wird während des Verlaufs oder gegen Ende verändert.
Beispiel für den nachträglichen Ausschluss von Teilnehmern:
Covid-19-Impfstoff von Pfizer / Biontech.
„Das offizielle Ergebnis“, berichtet Reuther, „konnten Sie ja in allen Zeitungen lesen. In der Geimpften-Gruppe hätte es acht Erkrankte gegeben, in der Kontrollgruppe mit einer Schein-Impfung 162 Erkrankte. Die relative Risikoreduktion – acht gegenüber 162 – sind 95 Prozent. Das ist dieser Erfolg, den man in den Medien kommuniziert hat. Was schon mal grob verzerrend ist, denn die absolute Risikoreduktion errechnet sich nur mit 0,7 Prozent. Warum? Es waren in jeder etwa 20.000 Menschen gewesen.
Und dann muss man natürlich sagen, der Unterschied zwischen 8 und 162, da ist nicht 162 die Referenz, sondern die Referenz sind 20.000. Und ob 8 oder 162 von 20.000 krank geworden sind, das ist eben nur ein Unterschied von unter einem Prozent. Das heißt also, die absolute Risikoreduktion ist durch diesen sogenannten Impfstoff überhaupt nicht gegeben. Aber das Ganze ist noch schlimmer. Die Daten, die da nämlich bei der amerikanischen Zulassungsbehörde, der FDA, eingereicht werden mussten, haben ergeben, dass in der Impfgruppe nicht nur acht, sondern tatsächlich 1594 eine sogenannte grippeartige Erkrankung hatten. Und in der Kontrollgruppe 1816 Erkrankte. Das heißt, der Unterschied zwischen Kontrollgruppe und Impfgruppe war nicht besonders groß. Nämlich die relative Risikoreduktion nur 12 Prozent. Absolute Risikoreduktion wieder nur 0,7.
Man hat einfach sehr viele Erkrankte weggelassen. Und warum? Offizielle Begründung des Herstellers: Diese Erkrankten, die hatten alle keinen positiven PCR-Test. Die waren zwar krank und hatten Grippeerscheinungen, aber weil deren Test negativ war, hat man gesagt, die hätten kein Covid. Nur 8 hätten einen positiven PCR-Test gehabt und hier in der Kontrollgruppe wären es 162 gewesen. Und dann kommt man zu diesem Unterschied mit der relativen Risikoreduktion, der überhaupt nicht bestanden hat. Nachträglicher Ausschluss von Teilnehmern in den Gruppen.“
Beispiel für die Ergebnisverfälschung durch eine Subgruppenanalyse:
Reuther: „Oder auch ein schönes Beispiel, wie man eben dann durch so eine Subgruppe noch eingreifen kann. Ich habe zwei Medikamente, zum Beispiel um Blutzucker, also ein Diabetes-Medikament, zu behandeln. Das neue Medikament macht eine stärkere Blutzuckersenkung, was ja wünschenswert wäre. Hat aber dummerweise häufiger Harnwegsinfekte zur Folge, sodass man das Medikament bestenfalls eingeschränkt empfehlen kann. Man schaut sich das dann noch mal in Subgruppen an. Gilt das, dass quer Beet alle Teilnehmer Harnwegsinfekte haben? Nein. Wir stellen fest: Nur bei einer bestimmten Risikogruppe treten Harnwegsinfekte auf. Nicht bei allen Teilnehmern. Also dann machen wir doch einfach einen Ausschluss dieser Risikogruppe mit häufigeren Harnwegsinfekten. Also diejenigen, die schon vorher, vor der Studie häufig Harnwegsinfekte haben und jetzt auch noch häufiger Harnwegsinfekte durch das Medikament bekommen haben, die lassen wir gleich weg. Und dann haben wir dieses Problem heraus.
Dann haben wir nur noch die stärkere Blutzuckersenkung. Und in der Studie liest es sich dann so: Material und Methode: Ausschlusskriterien Antibiotika-Gaben innerhalb der letzten sechs Monate vor der Studie… Das heißt also, ich habe jetzt diese Studienverfälschung von den Ergebnissen in Material und Methode vorverlegt und habe jetzt in den Ergebnissen keine unerwünschten Nebenwirkungen, weil die Studienteilnehmer mit der unerwünschten Nebenwirkung habe ich ja hier in Material und Methode bereits raus genommen. Und kann sagen, auch für Harnwegsinfektionen nicht. Und so wird das dann nach außen kommuniziert und der Hausarzt, der das dann liest, sagt, ja, das neue Medikament ist besser und hat keine zusätzlichen unerwünschten Nebenwirkungen – wunderbar. Die Details, dass diejenigen, die besonders empfindlich sind auf Harnwegsinfekte, dann noch stärkere Probleme bekommen, die sieht er ja in dieser Kurzversion schon gar nicht.“

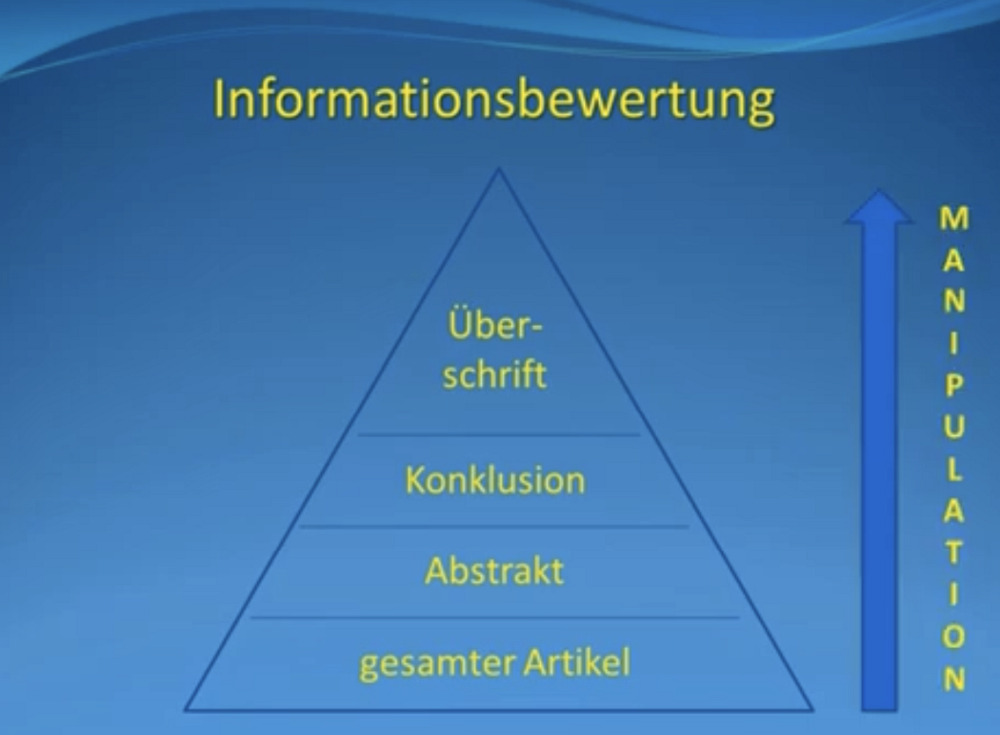
„Und das meiste, was heutzutage gelesen wird, sind natürlich diese Kurzversionen. (…) Selbstredend ist es natürlich so, dass in dem Ausmaß die Manipulation zunimmt. Und leider ist ein starker Trend in den letzten Jahren, dass immer weniger gesamte Artikel gelesen werden, immer häufiger Abstracts oder sogar nur die Überschriften, die dann in einer offiziellen Ärztezeitung publiziert werden. Und da werden diese Ergebnisse oft auch von Journalisten ein bisschen bearbeitet. Auch im Sinne der Hersteller. Dann steht eben drin, dass es eben ein gutes Medikament ohne zusätzliche Nebenwirkungen ist. Dann schreiben sie schon später irgendwo drin, dass sich gezeigt hat, dass es zwar bestimmte Risikogruppen gäbe. Aber wer liest das dann noch?“
„Es ist praktisch alles nicht mehr wahr“
Pro Jahr kommen, so Reuther, mindestens 20.000 Studien auf den Markt. Die medizinische Wissenschaft entwickelt sich dabei zunehmend zum Triumph statistischer Manipulationen über den gesunden Menschenverstand. Zur Verfälschung von Forschungsergebnissen kann zusammenfassend gesagt werden:
- Maximal die Hälfte der Studienergebnisse wird publiziert: „Das sind die erwünschten, die vielleicht auch manipuliert sind. Aber gerade die unerwünschten, die dazu führen, dass viele Behandlungen gar nicht erfolgen sollten, die erscheinen gar nicht im Publikationsmarkt.“
- In Metaanalysen werden regelmäßig höchstens 20 Prozent der publizierten Studien als methodisch korrekt eingestuft: „Die anderen 80 Prozent erscheinen und taugen natürlich auch später für wissenschaftliche Qualifikationen – man kann auch mit schlechten Studien Professor werden. Aber sie sind nix wert.“
- Etwa 80 Prozent der Studienergebnisse sind nicht reproduzierbar (Ioannidis).
- Industrie-finanzierte Studien liefern doppelt so häufig positive Ergebnisse als solche ohne Sponsoring: „Sobald eine Studie eine Industrie-Finanzierung hat, steigt die Gefahr der Verfälschung massiv an.“
Wissenschaft ist häufig nicht das, was man sich darunter vorstellt. Sondern sie ist befangen. „Bevor ich Bücher geschrieben habe,“ erzählt der Radiologe, „hat es schon andere Kollegen gegeben. Der Christian Kreiß, der das im wirtschaftlichen Bereich gemacht hat. Oder für die Medizin zwei Herausgeber, Marcia Angell und Richard Smith. Es ist praktisch alles nicht mehr wahr. Auch die angesehensten Zeitschriften in der Medizin sind heute nicht das, wofür man sie hält. Also das NEJM oder auch die Lancet, das sind Zeitungen, die gehören inzwischen der Pharmaindustrie. Das muss man sich immer wieder klar sein.“


Eine Studie – siehe Grabitz et al., (2020) “Quantity and quality of conflict of interest policies at German medical schools: a cross-sectional study and survey” BMJ Open 2020;10 – nahm die deutschen medizinischen Fakultäten in Augenschein und erbrachte folgende Ergebnisse:
- 36 von 38 medizinischen Fakultäten haben keine Statuten für Interessenkonflikte
- Die Statuten der zwei positiven Fakultäten sind unzureichend
- 80-90 Prozent der Forschung sind abhängig von Drittmitteln
- Interessenkonflikte in der Lehre sind nirgends deklariert
Drittmittel, erklärt der Radiologe, bedeutet schlicht Industriefinanzierung. Somit wird zunehmend nur noch das geforscht, was Pharmafirmen möchten. Ganze Themen werden ausgeklammert, die Ergebnisse werden am Schluss verfälscht und die Interessenkonflikte in wissenschaftlichen Artikeln finden sich lediglich im Kleingedruckten am Ende der Artikel. In der Lehre müssen sie nicht deklariert werden. „Es müsste genau so sein: Der Professor kommt rein in den Hörsaal. Als erste Folie zeigt er mal sein Thema, auf dem stehen die Interessenkonflikte drauf. So müsste das eigentlich sein,“ fordert Reuther.
„Und eigentlich ist schon der Name Interessenkonflikt eine Lüge. Denn der Interessenkonflikt ist ja auch ein Begriff, den man geschaffen hat, um Befangenheit und Korruption zu vertuschen. Warum: Interessenkonflikt klingt ja so, als hätten die betroffenen Personen einen Gewissenskonflikt. Dass sie kämpfen müssten. Sie haben hier Interessen als Hochschullehrer, sie haben aber auch Interessen als Berater für eine Pharmafirma. Die kämpfen aber eigentlich gar nicht. Sondern die haben sich ja eigentlich schon entschieden für eine Seite. Nämlich zum Beispiel für eine Pharmafirma. Und deswegen gibt es auch in der Schweiz (…) – da heißt es nicht Interessenkonflikte. Sondern die reden von einer Interessenbindung. Und das ist ein viel besserer Ausdruck – die Interessen desjenigen, der als Hochschullehrer eigentlich unbefangen Wissen vermitteln müsste, sind durch andere Interessen gebunden.“
Die Evidenz verkommt zur Staffage
Die standardmäßig geltende Definition für Interessenkonflikt befindet Reuther als zynisch, da sie eine Gleichrangigkeit der primären und sekundären Interessen unterstellt:
“Interessenkonflikte sind Gegebenheiten, die ein Risiko dafür schaffen, dass professionelles Urteilsvermögen oder Handeln, welches sich auf ein primäres Interesse beziehen, durch ein sekundäres Interesse unangemessen beeinflusst wird.”
Dennis F. Thompson
Hingegen wird eine weitere Definition konsequent ignoriert:
„Ein Interessenkonflikt existiert, wo ein Individuum eine Verpflichtung hat, einer Partei zu dienen oder eine Rolle zu spielen, und das Individuum Anreize oder widersprüchliche Loyalitäten hat, die das Individuum ermutigen, in einer Art und Weise zu handeln, mit der es seine Verpflichtungen bricht.“
Marc A. Rodwin
Reuther plädiert dafür, den Begriff des Interessenkonflikts überhaupt zu ersetzen – durch den Terminus Befangenheit: „Nichts anderes ist es. Jemand hat keinen ethischen Konflikt. Jemand, der auch andere Interessen wahrnimmt, ist befangen und dessen Informationen sind mit großer Vorsicht zu genießen.“ Hinsichtlich der Evidenz ist Befangenheit katastrophal. Sind nämlich Personen mit Interessenkonflikten in Lehre und Forschung tätig, wird aus Evidenz Staffage:
„Evidenz verkommt aber zur Staffage, wenn RCT-Studien an hinreichend großen Patientengruppen nicht unabhängig von den Ergebnissen akzeptiert werden.“
Der betrogene Patient

Bei einem Eisberg ist ein Siebtel sichtbar, die anderen sechs Siebtel befinden sich unter Wasser. Orientiert man sich am Beispiel von Cochrane, verhält es sich mit der Schulmedizin noch extremer. Vier Prozent der Schulmedizin sind nützlich, die anderen 96 Prozent sind unter Wasser. „Und damit“, schließt Reuther, „sind wir am Ende und wissen, warum die Krankheitsdauer durch die Schulmedizin nicht kürzer wird und warum unsere Lebenserwartung auch nicht steigt, nämlich die Sterbefälle werden durch Schulmedizin nicht reduziert. Ich danke für Ihre Aufmerksamkeit!“
Im Anschluss an den Vortrag hatten die Studenten die Möglichkeit, Fragen an Gerd Reuther zu richten. Sie werden im Folgenden genannt und die Antworten darauf als Zitat wiedergegeben.
Frage 1 betrifft die Folie „Was sagen uns die Todesfälle“:
„Man kann nicht mit absoluten Zahlen diesen Anstieg der Tode messen. Man muss diese in Relation zur Bevölkerung setzen. Seit 2010 ist die Bevölkerung von 80 Millionen auf 83 Millionen gestiegen. Das muss also prozentuell verrechnet werden, um wirklich einen An / Abstieg der Todesfälle ermitteln zu können.“
Antwort Dr. Reuther:
„Das ist von Statistikern alles schon gemacht worden. Wir haben trotzdem eine ansteigende Zahl der Sterblichkeit. Das ist gering, aber wir haben sukzessive seit über zehn Jahren eine ansteigende Zahl der Sterblichkeit. Warum? Weil wir zunehmend ältere Menschen haben. Es ist eigentlich ganz logisch, deswegen steigt natürlich, wenn Sie mehr Menschen in den höheren Altersgruppen haben, die Sterblichkeit. Das hat noch nichts zunächst mal mit der Medizin zu tun. Auch eben die höhere Lebenserwartung nicht. (…) Das wird ja gerne von der Medizin gesagt, wenn jetzt viele Leute 85, 90 oder 95 Jahre alt werden. Das sind die Jahrgänge 1934-1941. Das ist die simple Wahrheit des Ganzen.
Warum? 1933 sind die Nationalsozialisten an die Macht gekommen und was haben die gemacht? Die haben ein Geburtenprogramm gestartet. Die deutsche Mutter hat Kinder bekommen. Das heißt, ab 1934 ist die Geburtenrate rapide hochgegangen. Das ging bis 1941. 1942 gab es ein Problem – klar, da sind viele Väter eben nicht mehr da gewesen, im Feld draußen. Und diese Jahrgänge von 1934-1941, die sind ja nicht mehr im Krieg verheizt worden. Diejenigen, die 1934 geboren sind, waren 1945 elf Jahre alt. Die sind nicht mehr in den Krieg gekommen. Das waren sehr starke Jahrgänge und wenn Sie jetzt mal hochrechnen, wer 1934 geboren ist, der stirbt mit 80 Lebensjahren im Durchschnitt im Jahr 2014. Das heißt also, 2014/15/16 – das sind jetzt starke Jahrgänge, die sterben. Und bis zum Jahr 2014 waren es eben schwache Jahrgänge. Deswegen steigt die Lebenserwartung, aber jetzt steigen oder ist sie gestiegen in den Jahrzehnten in der Bundesrepublik. Aber seit 2014 stagniert jetzt die Lebenserwartung, weil einfach jetzt mehr Menschen sterben, die starken Jahrgänge. Das ist der Punkt. Das ist das eine, was eine Rolle spielt.
Das andere ist aber auch, dass wir eben aus diesen Daten sehen, dass diese steigende Sterblichkeit der älteren Jahrgänge durch die Medizin eben nicht aufgehalten wird. Es ist also nicht so, dass man aus der Statistik ableiten könnte, die Medizin bringt die einfach alle um. Aber was man eben schon sagen muss und was ich ja gebracht habe, dass weil wir mehr alte Menschen haben und die durchschnittliche Lebenszeit gestiegen ist, hätte die Zahl der Todesfälle sich eigentlich reduzieren müssen. Und zwar jetzt nicht bei wie 1990 bei 800.000 bleiben, die hätte eigentlich auf 700.000 runtergehen müssen. Wir haben aber jetzt fast eine Million. Also das heißt, es ist ein Kombinationseffekt. Es ist die hohe Zahl der alten Jahrgänge, aber auf der anderen Seite ist es eben aber auch, dass die Medizin zunehmend zum Problem wird, weil immer mehr Menschen gerade im hohen Lebensalter immer mehr Medizin bekommen. Das hört die Medizin nicht gerne, ist aber ein Fakt.“
Frage 2 thematisiert die Auswirkungen von Nocebo.
Antwort Dr. Reuther:
„Placebo ist Scheinmedikament, was nichts nützt. Und Nocebo wäre ein Medikament, was einen Schaden vortäuschen könnte. Nocebo spielen bei RTC Studien praktisch keine Rolle. Da wird relativ wenig geforscht. Man kann in die Frage aber auch gleich mit rein nehmen das ganze Problem, was ich schon angedeutet habe, dass es in der Regel ja immer um die Erfolge einer Behandlung geht. Also wenn man operativ oder medikamentös etwas macht, man will sehen, ob es einen Nutzen hat, weil – ich sag mal nüchtern – jemand möchte etwas verkaufen, eine Behandlung. Ob nun ein Chirurg oder eine Pharmafirma. Man untersucht nicht primär unerwünschte, schädliche Auswirkungen. Die sind eher eigentlich in Material und Methode drin, die werden eher als Nebeneffekte untersucht und das ist auch so ein blinder Fleck einer wissenschaftlichen Medizin, dass man eigentlich mindestens genau so häufig schädliche Effekte untersuchen müsste. Und dann käme natürlich auch wesentlich häufiger Nocebo ins Spiel, was man dann brauchen würde anstatt von Placebo. Aber das untersucht man eben gar nicht, die schädlichen Wirkungen.“
Frage 3 dreht sich um Behandlungsleitlinien allgemein sowie auch jene, die Corona betreffen. Müssen Behandlungsleitlinien, für welche Krankheit auch immer, Voraussetzungen erfüllen? Werden sie auf Evidenz geprüft?
Antwort Dr. Reuther:
„Man unterscheidet bei den Leitlinien verschiedene Evidenzgrade. Es gibt S1, dann S2 mit verschiedenen Unterstufen und sogenannte S3 Leitlinien. Die eigentlich evidenzbasierten Leitlinien sind nur die S3 Leitlinien. Das sind die Leitlinien, die ausschließlich oder vorwiegend auf randomisiert-kontrollierten Studien beruhen. Da gibt es dann zum Beispiel noch S2E, da sind ein paar randomisierte Studien dabei, der Rest aber nicht. Und S1 und S2, die anderen, die unter S2E sind, das sind alles Dinge, die basieren entweder auf lebensweltlichen Daten, nicht Studien oder einfach nur auf einem Konsens von Experten. Also man muss ganz hart sagen: Wenn Sie sich Behandlungsleitlinien anschauen – das kann man ja zum Beispiel machen auf der Seite der Arbeitsgemeinschaft der deutschen Fachgesellschaften, dann sollte man sehen, ob S3 Leitlinien vorliegen.
Alles außerhalb von S3 Leitlinien können Sie eigentlich vergessen, weil das eine Übereinkunft von sogenannten Experten ist. Und diese Experten sind nun leider sehr oft befangen. Es gibt eine Plattform, die nennt sich www.leitlinienwatch.de. Das sind einige ärztliche Kollegen, die unentgeltlich regelmäßig die Interessenkonflikte von diesen Teilnehmern der Behandlungsleitlinienkonferenz untersuchen. Und die haben festgestellt, dass nur 15% dieser Leitliniengruppen, die sich treffen, ausreichend ohne Interessenkonflikte sind. Die anderen 85 Prozent eben nicht. Und wenn die dann eben solche S1, S2 Leitlinien machen, dann muss man sagen, da sitzt praktisch immer die Pharmaindustrie, die Medizinindustrie mit am Tisch.“
Zu Corona:
„Es wird immer noch eine Woche dieses Medikament Remdesivir verabreicht auf den Intensivstationen, obwohl nachweislich keinerlei Nutzen, sondern nur schädliche Auswirkungen sind. Aber in einem Konsens haben sich Experten in Deutschland, nicht in Frankreich oder nicht in England, eben darauf geeinigt, dass Remdesivir für eine Woche Sinn machen würde. Ohne Evidenz.“
Ein Student berichtet von seinen Erfahrungen in Peru. Dort kamen Menschen nach seinen Angaben durch falsche Anwendung von Hydroxychloroquin und Ivermectin ums Leben.
Reuther:
„Absolut. Also, wie gesagt, nicht nur keine Evidenz, sondern sogar schädliche Auswirkungen, die belegt sind – auch das kann passieren, dass so was unterschlagen wird. (…) Das Schlimme ist eben mit den Leitlinien, dass diese Leitlinien ja zunehmend zu Automatismen werden, auch im Rahmen von KI beispielsweise. Jemand macht einen PCR-Test und wenn der positiv ist, hätte er Corona und dann kann man einfach über die KI eine leitliniengerechte Therapie machen, da brauche ich keinen Arzt und nichts mehr. Das würde aber allenfalls dann überhaupt funktionieren, wenn eben diese ganzen Pfade, die in dieser KI programmiert sind, tatsächlich wirklich evidenzbasiert wären. Aber da ist eben nur der geringste Teil davon.
Der Student bringt die Haftungsfrage für den behandelnden Arzt auf.
Reuther:
„Ja, das ist richtig. Das ist ja Druck dieser Behandlungsleitlinien. Das sind zwar Richtlinien, die nicht verbindlich sind, die aber im Schadensfall – es kommt vor Gericht und ein Gutachter hält sich an die Leitlinien, was üblicherweise der Fall ist, dann natürlich für den Behandler schwer zu managen sind. Deswegen – sobald man heute als Arzt die Behandlungsleitlinien – die gibt es ja Gott sei Dank nicht bei allen Krankheitsbildern – gegen die Leitlinien behandelt, dann sollte man das mit dem Patienten vereinbaren und am besten auch schriftlich machen.“
Student fragt, wie lange Leitlinien bereits existieren und ob auf diese seitens der Pharmaindustrie Einfluss genommen wird.
Reuther:
„Die Leitlinien gibt es auch im Prinzip erst seit den 1990er Jahren, dass die sich zunehmend durchsetzen und wichtiger werden, aber es ist trotzdem so – wir haben insgesamt in Deutschland so um die 800 Leitlinien, und das bei etwa 15.600 Diagnosen und natürlich noch bei jeder Diagnose schon Therapien, gibt es ja auch unterschiedliche, das heißt, Sie müssten etwa 40-50.000 Leitlinien haben, um die gesamte Medizin abzubilden. Und wir haben etwa 800. Also man sieht, dass das nur ein relativ kleiner Teil ist, aber er wird von der Industrie favorisiert, ganz einfach – wenn man böse ist, kann man sagen, für eine bestimmte Therapie müssen entweder alle Ärzte gekauft werden, damit sie das Richtige verschreiben. Oder ich muss eben nur zehn Ärzte kaufen, die in der Leitliniengruppe drin sind, dann kaufe ich am besten nur zehn Ärzte und deswegen ist natürlich eine Leitlinie für eine Pharmaindustrie, so wie Sie das bereits vermuten, schon eine sehr wünschenswerte Angelegenheit.“
Frage 4 dreht sich um die Palliativmedizin. Müsste man nicht darauf hinweisen, dass diese einen hohen Lebensstandard bis ins hohe Alter ermöglicht?
Antwort Dr. Reuther:
„Grundsätzlich haben Sie völlig recht. Es kommt auf die Lebensqualität an. Das Leben muss nicht speziell lang sein, es muss in erster Linie gut sein, auch wenn es kurz sein sollte. Auf das kann man es sicherlich bringen. Der Punkt ist so: Wenn Sie da jetzt positive Erfahrungen mit der Palliativtherapie haben, dann gibt es das Gott sei Dank. Und das will ich auch gar nicht abstreiten. Aber das ist die Ausnahme, das muss man auch ganz nüchtern sehen. Also die Masse der alten Menschen hat eigentlich nur Probleme. Warum? Weil sie einfach zu viele Medikamente einnehmen. Schauen Sie mal in den Alten- und Pflegeheimen. 8, 10, 15 Medikamente sind an der Tagesordnung. Die Dosierung wird in der Regel nicht angepasst, obwohl die Nierenleistung im Alter jedes Jahr um 1-2 Prozent abnimmt. Das heißt, wenn Sie mal Medikamentenspiegel messen bei Menschen, die schwer krank sind oder verstorben sind, dann stellen Sie fest, dass viele Menschen mit mehreren Medikamenten überdosiert sind.
Jenseits von drei Medikamenten, die man gleichzeitig einnimmt, gibt es überhaupt keine Studienlage mehr, das ist überhaupt nicht mehr evidenzbasiert. Das heißt also, da kommt es zu sehr vielen unerwünschten Wirkungen, die viele Menschen letzten Endes einfach ins Grab bringen. Und dass jeder dritte Todesfall durch die Medizin ist, das ist also keine Erfindung, dafür gibt es also harte Daten. Und ich kann Ihnen das auch aus meiner persönlichen Erfahrung sagen, immer, wenn in meinem Freundes- oder Bekanntenkreis Menschen gestorben sind, lass ich mir eigentlich so ein bisschen die Daten, die Geschichten erzählen, wie das abgelaufen ist. Und das bestätigt eigentlich, da ist jeder dritte Todesfall durch die Medizin eher noch eine Untertreibung. Auch wenn jetzt relativ viele Leute im hochbetagten Alter sind, wollen es viele nicht glauben, dass die Medizin nichts damit zu tun hat. Aber das ist eigentlich schon Ende des 20. Jahrhunderts von einem englischen Epidemiologen, dem Thomas McKeown auch sehr gut schon aufgezeigt worden. Da spielen einfach andere Effekte eine Rolle. Also einerseits das, was ich vorhin mit dem Weltkrieg sagte, bei Männern insbesondere natürlich.
Aber es hat auch was damit zu tun, diejenigen, die jetzt hochbetagt sind, haben in ihrer Jugend häufig auch schlechtere Zeiten gehabt und schlechte Zeiten in unserem Leben sind nicht immer nur ein Nachteil. Sondern solche Mangelzeiten – wir werden auch durch Mangel älter. Diejenigen, die schlechte Zeiten, einen Mangel überleben, die haben dann später tatsächlich auch wieder einen Überlebensvorteil, weil eigentlich ist, sagen wir mal, das Überangebot an Nahrung meistens mit dem Unterangebot von Bewegung kombiniert, so wie wir es in den letzten Jahrzehnten haben, für unser Überleben, für unsere Gesundheit schlecht. Und die alten Menschen, die jetzt alt sind, die haben alle in den 30er, 40er, 50er Jahren, die haben auch schlechte Zeiten durchgemacht. Und diejenigen, die das geschafft haben bis in unsere Tage, das sind diejenigen – ich sag mal, eine Selektion von besonders resistenten Exemplaren. Und ich kann Sie vielleicht jetzt nicht überzeugen, aber Sie können das selbst nochmal mitnehmen. Wenn also jetzt ab dem Jahr 2021/22 jetzt die schwächeren Jahrgänge sterben, da werden Sie sehen, dass sich das Ganze bestätigt, dass eben genau dieser Effekt stattfindet.
Wir haben jetzt mehr Sterbefälle, wir haben dann weniger Sterbefälle durch die schwächeren Jahrgänge. Und das sind diese Effekte, die durchschlagen. Die Medizin, die wir machen, spielt da eine relativ geringe Rolle. Tatsache ist aber, dass im hohen Alter immer weniger Medizin stattfinden müsste. Also vielleicht noch abschließend eine Zahl: 9 von 10 Menschen, die nach Operationen sterben innerhalb von 30 Tagen, sind über 65 Jahre alt. Also es sterben eben vorzugsweise die Älteren und deswegen ist es nach wie vor gut – man wird mit der Medizin immer restriktiver, je älter der Mensch wird und für die Medikamentenwirkungen gilt das gleiche.“
Frage 5 bemerkt, dass bereits vor Corona medizinische Meinungen, die nicht dem Mainstream entsprechen, diffamiert wurden. Welche Lösungen gibt es, um dies zu ändern? Könnte mehr wissenschaftlicher Diskurs an den Universitäten dazu beitragen?
Antwort Dr. Reuther:
„Die Beobachtung ist richtig. Das Ganze geht nicht erst mit Corona los. Ich hatte ja vorhin auch die Untersuchung gebracht vom John Ioannidis, der 2008 publiziert hatte, und John Ioannidis ist eben der am meisten zitierte medizinische Wissenschaftler der Welt, dass 80 Prozent der Studienergebnisse nicht reproduzierbar, also falsch sind. (Siehe Ioannidis, 2005: Why Most Published Research Findings Are False; Anm. d. Red.) Das heißt also, das sind eben Befangenheiten drin und der Zusammenhang ist ganz klar mit der ganz starken kommerziellen Abhängigkeit.
Das heißt, was man eben wieder bräuchte, ist wirkliche Unabhängigkeit von Universitäten. Dafür zahlen wir ja eigentlich auch Steuergeld, dass wir sagen, wir haben Universitäten, die werden eben nicht von Aldi und von Pfizer finanziert, sondern die werden vom Staat finanziert. Dort sitzen Professoren mit ihren Studenten, die nach ihrer Überzeugung Forschungen machen können und sie können Ergebnisse nach dem Wahrheitsgehalt abliefern und nicht Ergebnisse auf Bestellung. Und das funktioniert eben nur, wenn dieser Drittmitteleinfluss zurückgedrängt wird. Es ist ja derzeit so, und zwar, wie Sie richtig erkannt haben, nicht erst jetzt seit Corona, sondern halt schon seit sag ich mal 20, 30 Jahren kann man das beobachten, dass bei der Bewerbung eines Professors das wichtigste Kriterium ist, wie viele Drittmittel er mitbringt. Dann sagt die Universität nämlich, der ist gut, der bringt 10 Millionen Drittmittel im Jahr mit, also für den brauchen wir praktisch Forschungsetat nichts rechnen, der hat seine Forschung dabei.
Und da ist natürlich völlig klar, dass hier eine ganz befangene Forschung gemacht wird. Und das darf es nicht sein, kann es nicht sein und wir sehen das, dass das in Deutschland leider relativ extrem ist. Man kann sehen, dass das in anderen Ländern zwar nicht gut ist, aber wenn Sie sich in der medizinischen Wissenschaft umschauen, wo die wesentlichen Ergebnisse heute herkommen, dann sind das andere Länder. Dann ist das Amerika, dann ist das England, dann sind es die Niederlande, Schweden, China oder auch Japan, aber es ist nicht Deutschland.“









